Dentistas
PATOLOGÍA PERIODONTAL
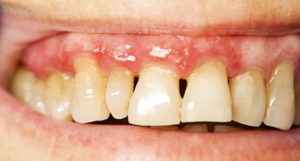 Las enfermedades periodontales afectan hasta el 90% de los adultos en todo el mundo. La periodontitis es la destrucción crónica e irreversible de los tejidos blandos y duros alrededor de los dientes que resulta de una interacción entre la disbiosis polimicrobiana en el microbioma de la placa en el surco gingival y el huésped especialmente susceptible. La periodontitis afecta al 35% de los adultos mayores en España (12% con la forma severa). La enfermedad periodontal es la duodécima de las 291 enfermedades más prevalentes en todo el mundo, siendo la periodontitis «severa» la sexta enfermedad más prevalente afectando al 11% de los adultos.
Las enfermedades periodontales afectan hasta el 90% de los adultos en todo el mundo. La periodontitis es la destrucción crónica e irreversible de los tejidos blandos y duros alrededor de los dientes que resulta de una interacción entre la disbiosis polimicrobiana en el microbioma de la placa en el surco gingival y el huésped especialmente susceptible. La periodontitis afecta al 35% de los adultos mayores en España (12% con la forma severa). La enfermedad periodontal es la duodécima de las 291 enfermedades más prevalentes en todo el mundo, siendo la periodontitis «severa» la sexta enfermedad más prevalente afectando al 11% de los adultos.
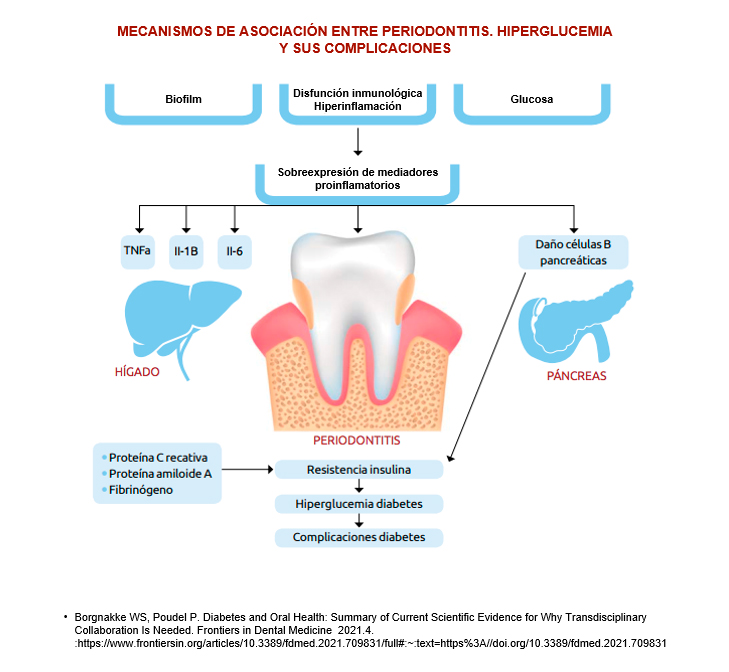
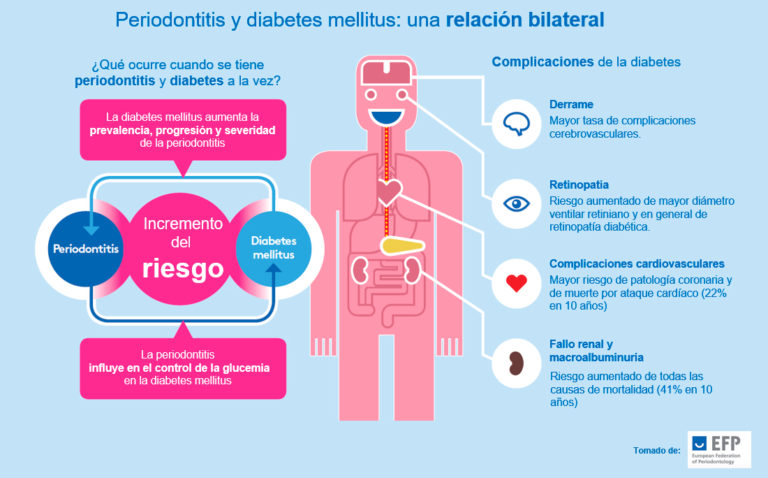
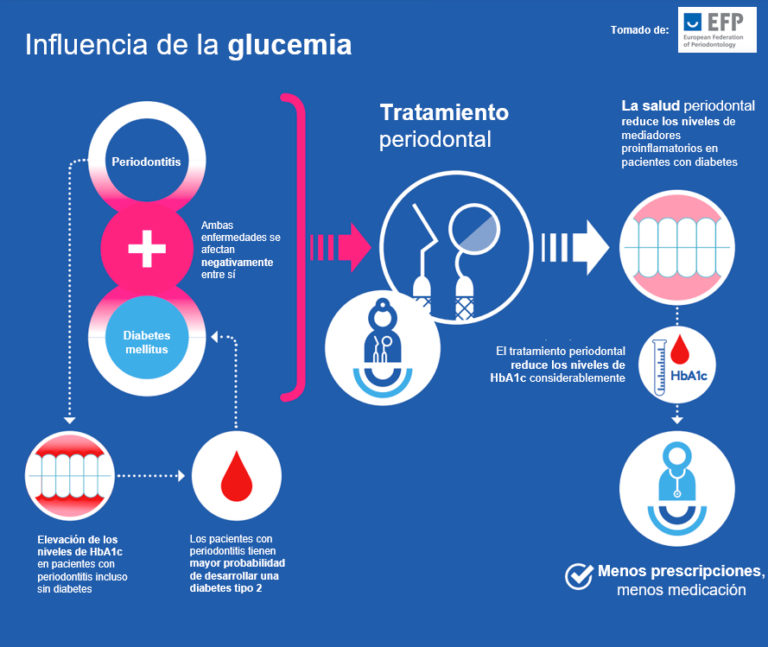
La periodontitis y la hiperglucemia comparten los mismos factores de riesgo, y, por lo tanto, a menudo ocurren en los mismos individuos con sistemas inmunitarios comprometidos o que presentan respuesta hiperinflamatoria. Además, ambas se afectan negativamente entre sí.
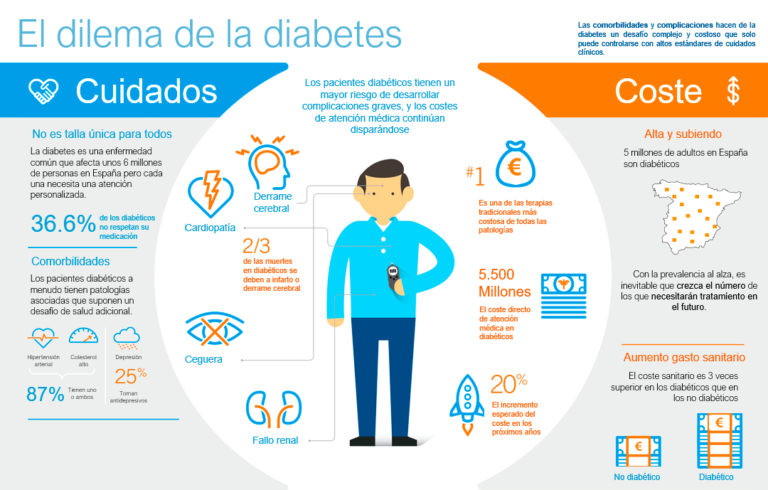
Una proporción mucho mayor de personas con diabetes mellitus (DM) padece periodontitis, siendo su gravedad mucho mayor, especialmente en DM mal controlada o incontrolada. Numerosos estudios clínicos realizados en varios contextos geográficos ( Dinamarca, Australia, Finlandia, Argentina y los EE. UU), muestran que la periodontitis es la sexta complicación de la DM.
Las personas con periodontitis son mucho más propensas a tener DM de tipo 2. La periodontitis, vía bacteriemia y respuestas inflamatorias de las cuales la hiperglucemia es una de ellas, es un factor de riesgo de DM: mayor incidencia de DM2, DM gestacional, peor control glucemico en DM existente y complicaciones más graves. Además, la periodontitis se considera cada vez más un factor de riesgo independiente para las complicaciones macrovasculares de la DM, la enfermedad cardiovascular y el ictus isquémico, y se asocia con las complicaciones microvasculares de la DM: neuropatía, nefropatía y retinopatía.
CARIES
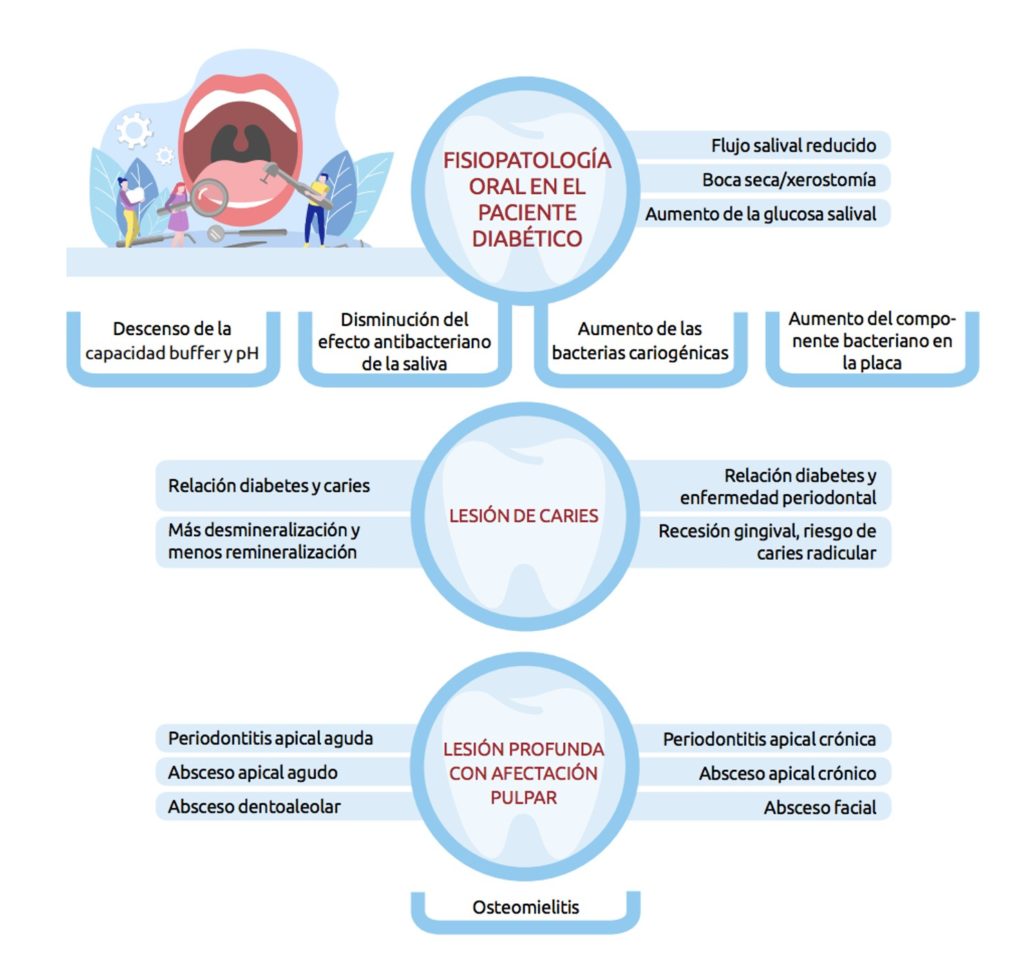
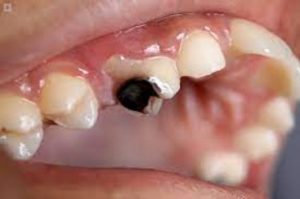 La caries no tratada en los dientes permanentes es la afección más prevalente en el mundo que afecta a más de 2.400 millones de personas. La evidencia de los vínculos con la DM es ambigua, aunque está demostrado que los adolescentes con DM tienen 2 veces más dientes obturados y 3 veces más dientes con caries sin tratar, que los homónimos no diabéticos. Los pacientes con DM que reciben hemodiálisis tienen más caries y las infecciones periapicales y los abscesos parecen ser más prevalentes en la DM.
La caries no tratada en los dientes permanentes es la afección más prevalente en el mundo que afecta a más de 2.400 millones de personas. La evidencia de los vínculos con la DM es ambigua, aunque está demostrado que los adolescentes con DM tienen 2 veces más dientes obturados y 3 veces más dientes con caries sin tratar, que los homónimos no diabéticos. Los pacientes con DM que reciben hemodiálisis tienen más caries y las infecciones periapicales y los abscesos parecen ser más prevalentes en la DM.
PÉRDIDA DENTARIA
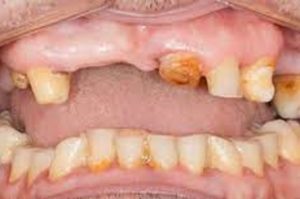 En todo el mundo, las personas con DM pierden muchos más dientes ([aproximadamente el doble) que los no diabéticos, especialmente si no están controlados y a una edad más temprana. La pérdida de dientes es un factor de riesgo de hiperglucemia que generalmente no se menciona, aunque posiblemente tenga una importancia inmediata para el manejo de la DM. Tener dientes con movilidad (debido a periodontitis), dientes sensibles (debido a lesiones de caries profundas), pocos dientes residuales o prótesis removibles, originará problemas con la masticación, lo que hará que las personas no puedan comer determinados alimentos por carecer de la capacidad de una masticación adecuada. Es decir, estas personas simplemente no podrán seguir las recomendaciones de una dieta adecuada destinada a controlar su DM mediante el consumo de cantidades adecuadas y tipos de nutrientes saludables.
En todo el mundo, las personas con DM pierden muchos más dientes ([aproximadamente el doble) que los no diabéticos, especialmente si no están controlados y a una edad más temprana. La pérdida de dientes es un factor de riesgo de hiperglucemia que generalmente no se menciona, aunque posiblemente tenga una importancia inmediata para el manejo de la DM. Tener dientes con movilidad (debido a periodontitis), dientes sensibles (debido a lesiones de caries profundas), pocos dientes residuales o prótesis removibles, originará problemas con la masticación, lo que hará que las personas no puedan comer determinados alimentos por carecer de la capacidad de una masticación adecuada. Es decir, estas personas simplemente no podrán seguir las recomendaciones de una dieta adecuada destinada a controlar su DM mediante el consumo de cantidades adecuadas y tipos de nutrientes saludables.
En contraste, recurren a alimentos blandos y procesados con puntajes altos en el índice glucemico y en el índice inflamatorio dietético, típicamente con exceso de grasa, azúcar y sal pero deficientes en fibras y vitaminas, a diferencia de las verduras y frutas frescas y los productos integrales. Solo por esta razón, son necesarios esfuerzos para prevenir la pérdida de dientes e incorporar este importante aspecto en el manejo multidisciplinar de la DM, incluidos los dietistas.
Los dientes perdidos también se asocian con complicaciones de la DM, como infarto de miocardio y retinopatía ; y la falta de una masticación adecuada afecta negativamente la función cognitiva.
BOCA SECA
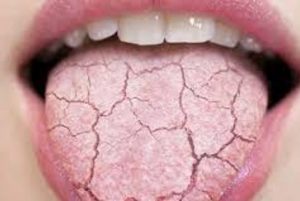 Las personas con DM a menudo sufren de sequedad de boca, es decir, xerostomía (sensación subjetiva de sequedad de la boca) o hiposalivación (disminución de la producción de saliva), lo que disminuye la calidad de vida. Los pacientes con DM muchas veces presentan halitosis y alteración del gusto. Muchos pacientes diabéticos presentan multimorbilidad y están polimedicados. Todos los grupos principales de productos farmacéuticos pueden causar sequedad bucal y diversas complicaciones periodontales. La hiposalivación también tiene un impacto importante en la composición del microbioma oral .
Las personas con DM a menudo sufren de sequedad de boca, es decir, xerostomía (sensación subjetiva de sequedad de la boca) o hiposalivación (disminución de la producción de saliva), lo que disminuye la calidad de vida. Los pacientes con DM muchas veces presentan halitosis y alteración del gusto. Muchos pacientes diabéticos presentan multimorbilidad y están polimedicados. Todos los grupos principales de productos farmacéuticos pueden causar sequedad bucal y diversas complicaciones periodontales. La hiposalivación también tiene un impacto importante en la composición del microbioma oral .
La hiposalivación puede provocar problemas para la estabilidad de las prótesis removibles, masticación, deglución (disfagia) y el habla. También puede originar una mayor incidencia de caries coronal, radicular y periodontitis, que en última instancia conducen a la pérdida dentaria.
En colaboración multidisciplinaria, los médicos deben intentar prescribir menos medicamentos xerogénicos o modificar la dosis y la frecuencia.
CANDIDIASIS
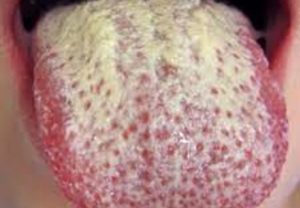 La DM es un predictor independiente de candidiasis oral, especialmente en presencia de hiposalivación, ya que la DM favorece a las bacterias acidógenas que a su vez ayudan al desarrollo de caries y candidiasis. Candida albicans, una levadura comensal en el microbioma oral que causa candidiasis. Puede unirse a la mucosa oral y, por lo tanto, contribuir a la carga acumulativa de inflamación, directamente o por medio de la estomatitis de las prótesis removibles sin higiene. Más de 900 especies diferentes de microbios residen en las biopelículas adheridas a las prótesis removibles siendo una fuente importante de sepsis que pasa desapercibida en gran medida.
La DM es un predictor independiente de candidiasis oral, especialmente en presencia de hiposalivación, ya que la DM favorece a las bacterias acidógenas que a su vez ayudan al desarrollo de caries y candidiasis. Candida albicans, una levadura comensal en el microbioma oral que causa candidiasis. Puede unirse a la mucosa oral y, por lo tanto, contribuir a la carga acumulativa de inflamación, directamente o por medio de la estomatitis de las prótesis removibles sin higiene. Más de 900 especies diferentes de microbios residen en las biopelículas adheridas a las prótesis removibles siendo una fuente importante de sepsis que pasa desapercibida en gran medida.
ALTERACIONES DEL GUSTO
 Debido a la hiposalivación, la neuropatía de los nervios que detectan el gusto, la microangiopatía en las papilas gustativas o a los medicamentos, y la alteración y los trastornos del gusto ocurren con frecuencia en la DM. La alteración del gusto (disgeusia, ageusia o hipogeusia) pueden ser el primer signo de DM2, un dato útil para todos los profesionales sanitarios. Recordar que la ageusia también es un síntoma de COVID-19.
Debido a la hiposalivación, la neuropatía de los nervios que detectan el gusto, la microangiopatía en las papilas gustativas o a los medicamentos, y la alteración y los trastornos del gusto ocurren con frecuencia en la DM. La alteración del gusto (disgeusia, ageusia o hipogeusia) pueden ser el primer signo de DM2, un dato útil para todos los profesionales sanitarios. Recordar que la ageusia también es un síntoma de COVID-19.
OSTEONECROSIS
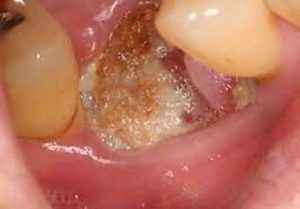 La DM es un factor de riesgo establecido para la osteonecrosis en general y la osteonecrosis relacionada con la medicación. Las complicaciones microvasculares (angiopatía, isquemia, disfunción de las células endoteliales) deterioran la circulación sanguínea y, por lo tanto, la nutrición y la calidad ósea con una remodelación reducida. La DM también provoca un aumento de la apoptosis de osteoblastos y osteocitos así como cambios en la función de las células inmunitarias, lo que promueve la inflamación.
La DM es un factor de riesgo establecido para la osteonecrosis en general y la osteonecrosis relacionada con la medicación. Las complicaciones microvasculares (angiopatía, isquemia, disfunción de las células endoteliales) deterioran la circulación sanguínea y, por lo tanto, la nutrición y la calidad ósea con una remodelación reducida. La DM también provoca un aumento de la apoptosis de osteoblastos y osteocitos así como cambios en la función de las células inmunitarias, lo que promueve la inflamación.
OTRAS COMPLIACIONES
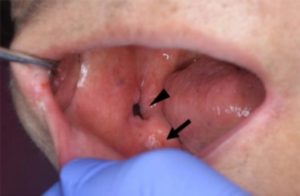 Los pacientes con DM tienen un mayor riesgo de úlcera traumática, infecciones de heridas orales, cicatrización tardía de heridas, pigmentación de melanina, lengua fisurada y glositis migratoria benigna (lengua geográfica) y trastornos temporomandibulares.
Los pacientes con DM tienen un mayor riesgo de úlcera traumática, infecciones de heridas orales, cicatrización tardía de heridas, pigmentación de melanina, lengua fisurada y glositis migratoria benigna (lengua geográfica) y trastornos temporomandibulares.
Para minimizar el riesgo de una emergencia intraoperatoria, los dentistas deben tener en cuenta una serie de cuestiones antes de iniciar el tratamiento dental.
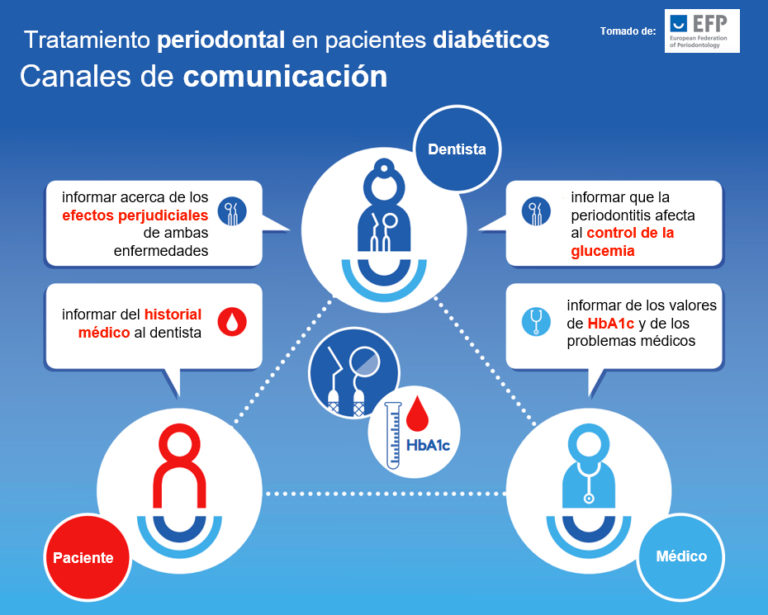
Historial médico
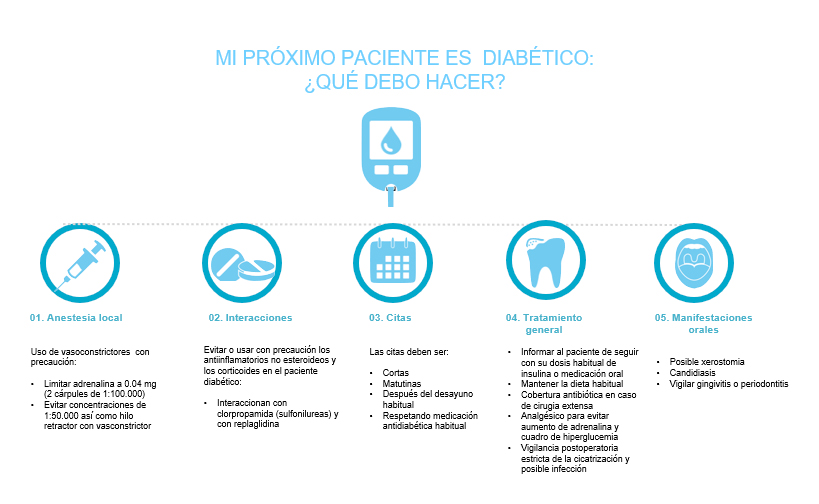
 Es importante que los dentistas realicen una completa historia médica en la primera cita. Deben preguntar a los pacientes sobre los niveles recientes de glucosa en sangre y la frecuencia de los episodios de hipoglucemia, así como los medicamentos antidiabéticos, sus dosis y los horarios de administración. Asimismo, deben conocerse las interacciones que algunos fármacos pueden tener con la medicación de control de la diabetes. De especial relevancia, la acción potenciada que los salicilatos tienen sobre la función hipoglucemiante de algunos fármacos antidiabéticos orales como las sulfonilureas, por lo que el uso de aspirina está proscrita. La epinefrina y los corticoides tienen efecto hiperglucemico.
Es importante que los dentistas realicen una completa historia médica en la primera cita. Deben preguntar a los pacientes sobre los niveles recientes de glucosa en sangre y la frecuencia de los episodios de hipoglucemia, así como los medicamentos antidiabéticos, sus dosis y los horarios de administración. Asimismo, deben conocerse las interacciones que algunos fármacos pueden tener con la medicación de control de la diabetes. De especial relevancia, la acción potenciada que los salicilatos tienen sobre la función hipoglucemiante de algunos fármacos antidiabéticos orales como las sulfonilureas, por lo que el uso de aspirina está proscrita. La epinefrina y los corticoides tienen efecto hiperglucemico.
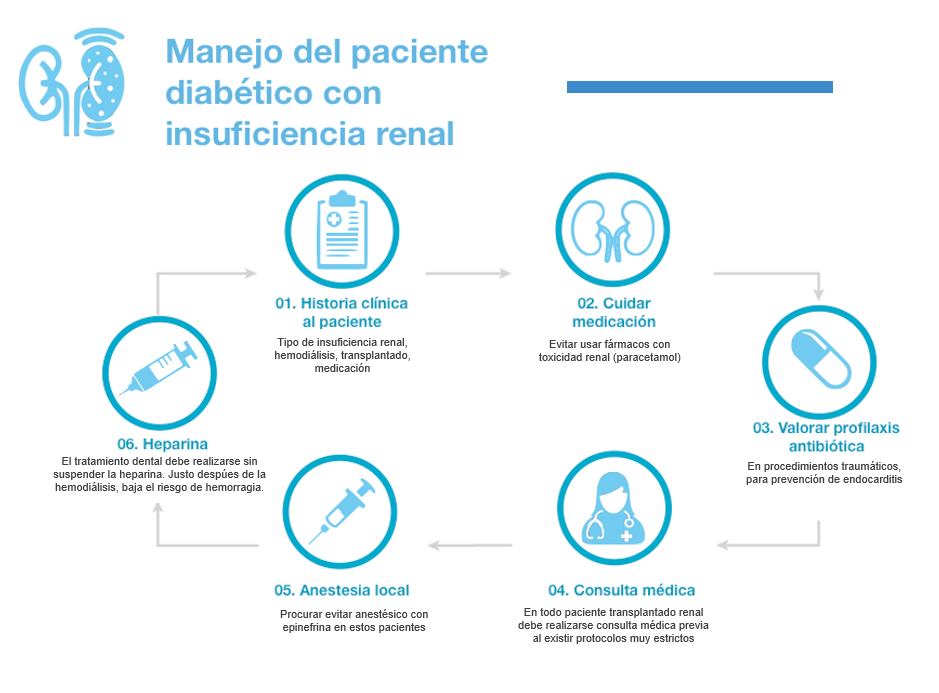
Los pacientes que vayan a someterse a cirugía compleja pueden requerir de un reajuste en su dosis de insulina o de medicación oral. Cualquier complicación diabética, cardiovascular o renal, puede tener repercusión en la planificación del tratamiento dental y deberá consultarse con el médico responsable del paciente.
Programación de las citas
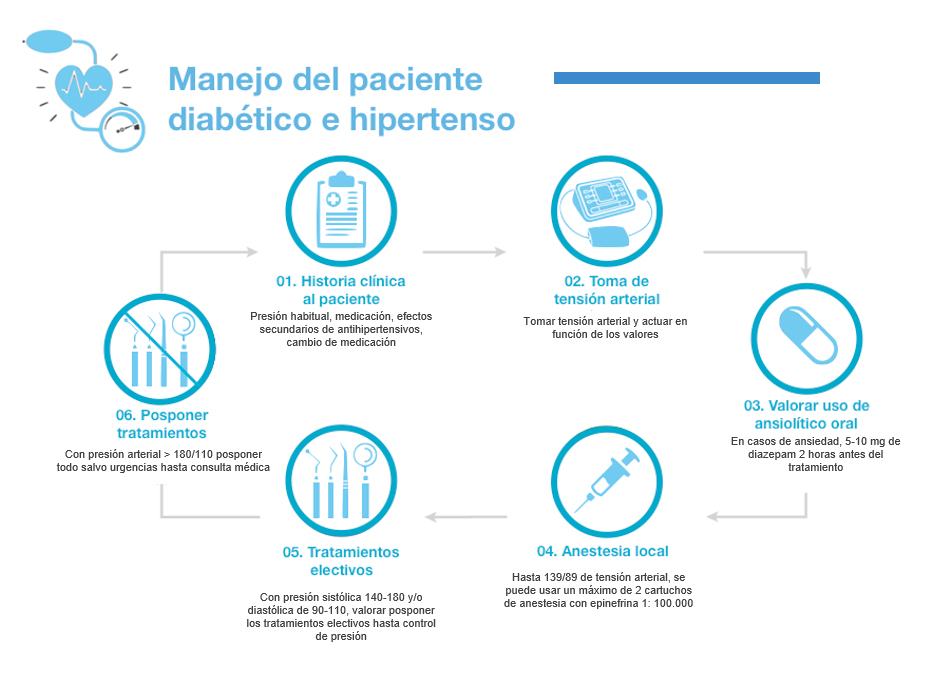
 En términos generales, se recomienda citar al paciente por la mañana, momento en el que los niveles de corticoides endógenos son más altos (e incrementan el nivel de glucemia). En los pacientes insulinodependientes, la cita no debe coincidir con los picos de máxima acción de la insulina al objeto de evitar el riesgo de una hipoglucemia. En la mayoría de los pacientes con tratamiento de insulina, el momento idóneo es 90 minutos después de la inyección. Los pacientes que toman antidiabéticos orales del tipo tiazolidedionas o metformina raramente tienen cuadro de hipoglucemia.
En términos generales, se recomienda citar al paciente por la mañana, momento en el que los niveles de corticoides endógenos son más altos (e incrementan el nivel de glucemia). En los pacientes insulinodependientes, la cita no debe coincidir con los picos de máxima acción de la insulina al objeto de evitar el riesgo de una hipoglucemia. En la mayoría de los pacientes con tratamiento de insulina, el momento idóneo es 90 minutos después de la inyección. Los pacientes que toman antidiabéticos orales del tipo tiazolidedionas o metformina raramente tienen cuadro de hipoglucemia.
No programar citas en la hora cercana al almuerzo o al final del día, antes de la cena, ya que los niveles de azúcar en sangre pueden ser bajos y los procedimientos dentales interferir con la alimentación habitual del paciente.
Dieta y medicación
 Antes de iniciar los procedimientos terapéuticos, el dentista debe asegurarse que el paciente ha comido normalmente y ha tomado su medicación. Si el paciente se ha saltado el desayuno debido a la cita con el dentista, pero se ha inyectado la dosis habitual de insulina, el riesgo de un episodio de hipoglucemia se incrementa.
Antes de iniciar los procedimientos terapéuticos, el dentista debe asegurarse que el paciente ha comido normalmente y ha tomado su medicación. Si el paciente se ha saltado el desayuno debido a la cita con el dentista, pero se ha inyectado la dosis habitual de insulina, el riesgo de un episodio de hipoglucemia se incrementa.
El tratamiento dental puede provocar molestias postoperatorias. Esto puede requerir cambios en la dieta, especialmente en casos de terapia dental extensa. Porque la dieta es un componente importante del control de la diabetes, las alteraciones de la dieta que se realizan debido al tratamiento dental pueden tener un gran impacto en el paciente. Es conveniente en estos casos consultar al médico del paciente antes de la terapia, para discutir las modificaciones de la dieta y los cambios necesarios en los regímenes de medicación. Asimismo, si el paciente debe guardar ayunas antes del tratamiento dental, una recomendación común antes de la sedación consciente, se debe consultar con el médico del paciente para que valore si debe ajustar la dosis de insulina o la medicación oral. Los médicos a menudo recomiendan reducir la dosis de insulina que precede inmediatamente a los procedimientos dentales prolongados o extensos.
Monitorización de la glucemia
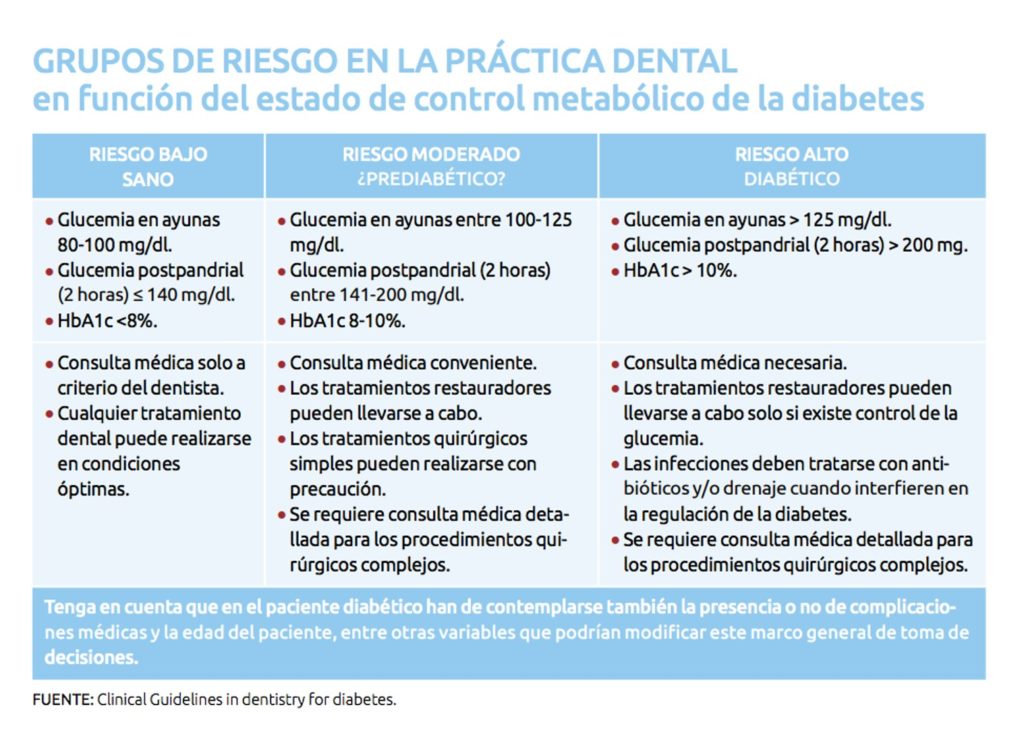
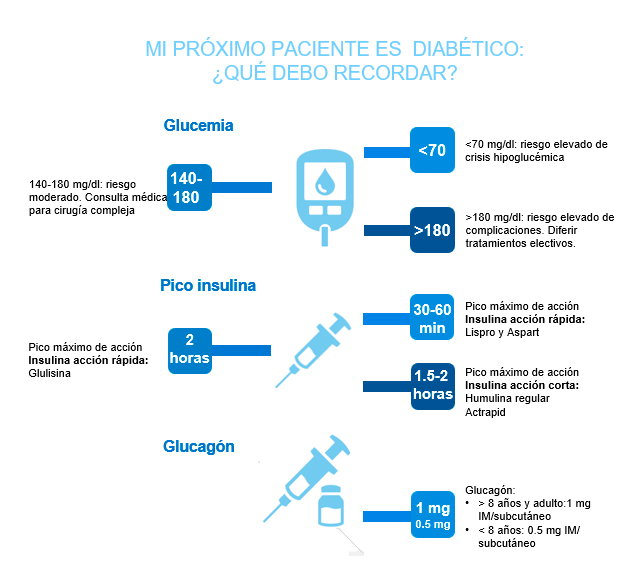
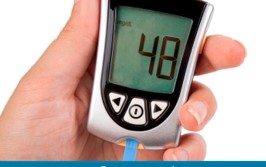
 Dependiendo de la historia clínica del paciente, de su medicación y de los procedimientos dentales a los que se vaya a someter al paciente, el dentista puede necesitar medir el nivel de glucemia antes de proceder al tratamiento. Esto puede realizarse fácilmente recurriendo a un glucometro comercial de lectura rápida que presentan una buena fiabilidad. Niveles de glucemia inferiores a 70 mg/dl aconsejan posponer los tratamientos electivos. En caso de tratamiento urgente se requiere dar un aporte oral de carbohidratos para evitar el riesgo de hipoglucemia durante el procedimiento. Del mismo modo, valores superiores a 180 mg/dl aconsejan consulta médica con el profesional responsable del paciente.
Dependiendo de la historia clínica del paciente, de su medicación y de los procedimientos dentales a los que se vaya a someter al paciente, el dentista puede necesitar medir el nivel de glucemia antes de proceder al tratamiento. Esto puede realizarse fácilmente recurriendo a un glucometro comercial de lectura rápida que presentan una buena fiabilidad. Niveles de glucemia inferiores a 70 mg/dl aconsejan posponer los tratamientos electivos. En caso de tratamiento urgente se requiere dar un aporte oral de carbohidratos para evitar el riesgo de hipoglucemia durante el procedimiento. Del mismo modo, valores superiores a 180 mg/dl aconsejan consulta médica con el profesional responsable del paciente.
Durante el tratamiento
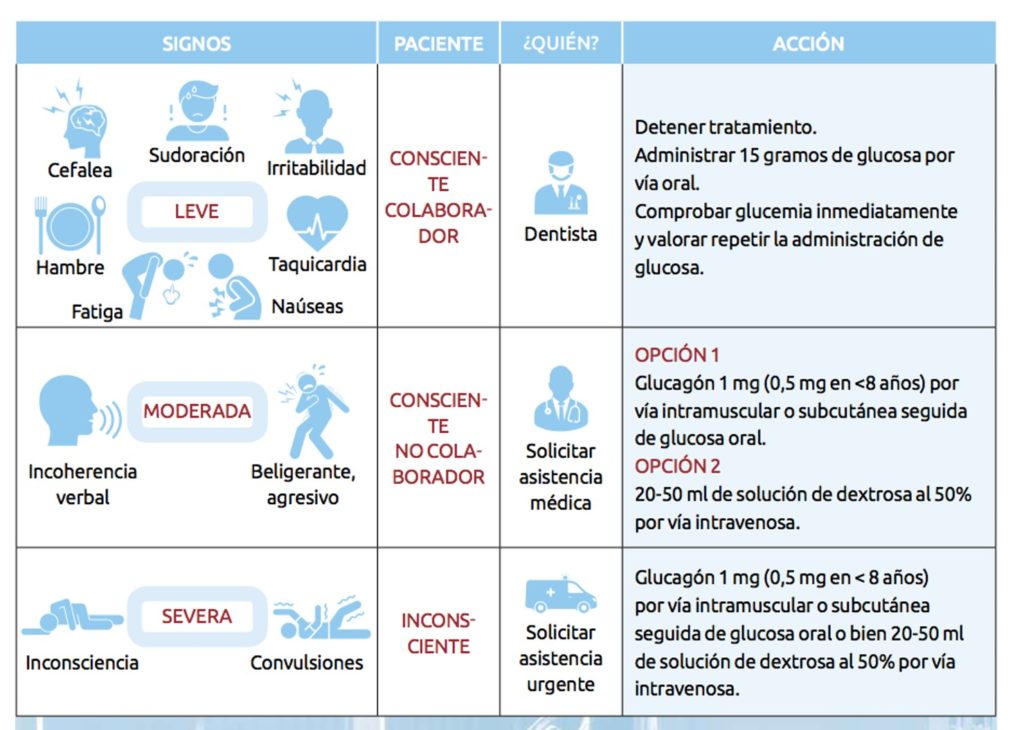
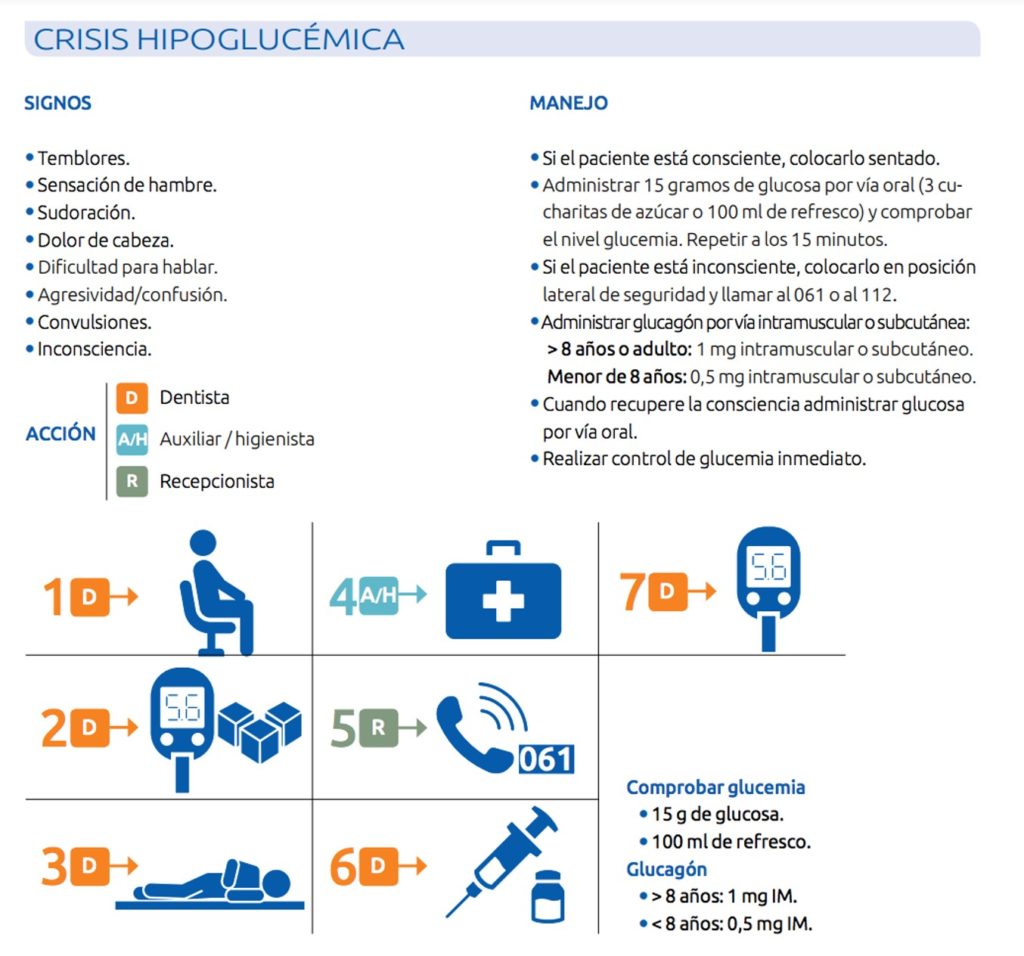
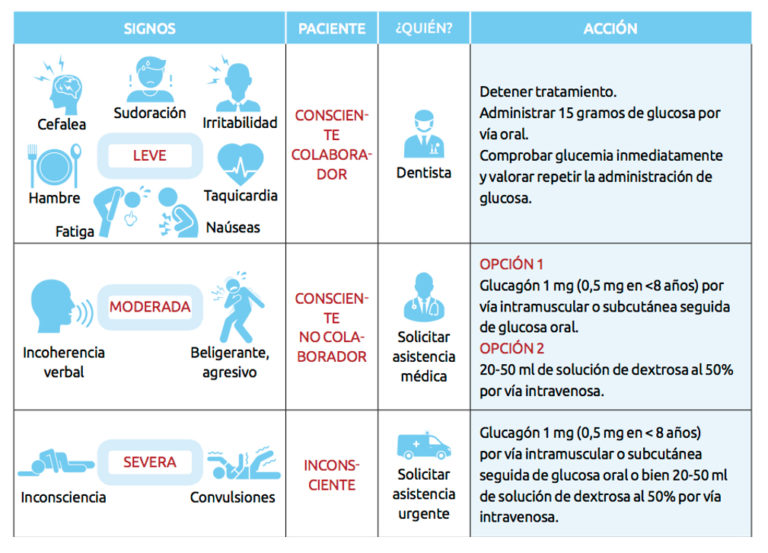
La complicación más usual que puede aparecer al tratar a un paciente diabético es un episodio de hipoglucemia. Si los niveles de insulina o de antidiabéticos orales exceden las necesidades fisiológicas , el paciente puede sufrir un descenso de su nivel de glucemia. El riesgo máximo de hipoglucemia ocurre durante el pico de actividad de la insulina.
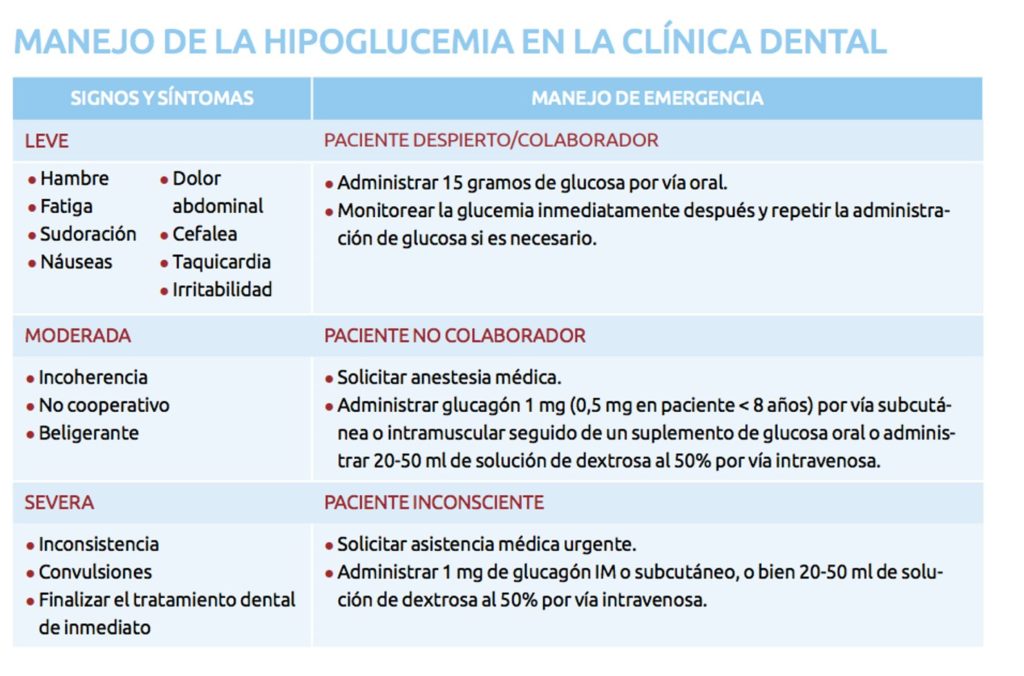
 Los signos y síntomas iniciales incluyen cambios de humor, disminución de la espontaneidad, hambre y fatiga. A estos pueden seguirle sudoración, incoherencia y taquicardia. Si no se trata, las posibles consecuencias incluyen pérdida del conocimiento, hipotensión, hipotermia, convulsiones, coma y muerte.
Los signos y síntomas iniciales incluyen cambios de humor, disminución de la espontaneidad, hambre y fatiga. A estos pueden seguirle sudoración, incoherencia y taquicardia. Si no se trata, las posibles consecuencias incluyen pérdida del conocimiento, hipotensión, hipotermia, convulsiones, coma y muerte.
Si se sospecha de que está ocurriendo un episodio de hipoglucemia, suspender de inmediato el tratamiento. Idealmente se administrará 15 gramos de glucosa o en su defecto, 4-5 terrones de azúcar o 200 ml de bebida azucarada (jugo o refresco). Nótese que en aquellos pacientes que están tomando inhibidores de la alfa-glucosidasa se está impidiendo la degradación de la sacarosa en glucosa y fructosa por lo que se les debe proporcionar directamente glucosa. Inmediatamente después de la administración oral de carbohidrato se debe medir la glucemia para comprobar los niveles y decidir si se requiere una dosis adicional de glucosa. Si el paciente no es capaz de tragar o se encuentra inconsciente, solicitar asistencia médica urgente y mientras tanto administrar 20-30 ml de solución de dextrosa al 50% por vía intravenosa. Otra opción es administrar 1 mg de glucagon por vía intravenosa, intramuscular o incluso subcutánea.
La hiperglucemia severa, asociada a cetoacidosis es normalmente un cuadro de larga evolución. Por ello, el riesgo de presenciar un cuadro hiperglucemico durante la realización de un tratamiento dental es mucho menor que el de la hipoglucemia. En caso de aparecer suele cursar con nausea, vómitos, dolor abdominal y olor corporal a acetona. El tratamiento del cuadro es médico y requiere de administración de insulina. En muchos casos, el diagnostico diferencial entre un cuadro de hiper o hipoglucemia puede ser complejo. Por ello se aconseja en estos casos administrar una fuente de carbohidratos y controlar inmediatamente después el nivel de glucemia. Incluso en el supuesto de que el paciente estuviese desarrollando una cuadro de hiperglucemia, la baja cantidad de azúcar suministrada no es probable que agrave el cuadro.
Después del tratamiento
 El clínico debe tener en cuenta las siguientes consideraciones postoperatorias. En los pacientes con diabetes no controlada, el riesgo de infección y de retraso de la cicatrización es más elevado. Una infección aguda puede afectar adversamente la resistencia a la insulina y el control glucémico, lo que a su vez, dificultará el procesos de cicatrización del paciente. Una cobertura antibiótica es necesaria en caso de infección oral manifiesta o en caso de proceder a procedimientos quirúrgicos extensos y complejos. Si el dentista considera que, como consecuencia de los procedimientos dentales, la dieta del paciente va a verse modificada, debe comunicárselo al paciente previamente para que consulte con su médico posibles ajustes de su medicación. Los salicilatos incrementan la secreción de insulina y pueden potenciar el efecto de las sulfonilureas, originando una hipoglucemia. Por ello, la aspirina y los compuestos que la contengan, no deben prescribirse en pacientes diabéticos. Después de procedimientos dentales complejos,, es de suma importancia citar al paciente frecuentemente en el postoperatorio.
El clínico debe tener en cuenta las siguientes consideraciones postoperatorias. En los pacientes con diabetes no controlada, el riesgo de infección y de retraso de la cicatrización es más elevado. Una infección aguda puede afectar adversamente la resistencia a la insulina y el control glucémico, lo que a su vez, dificultará el procesos de cicatrización del paciente. Una cobertura antibiótica es necesaria en caso de infección oral manifiesta o en caso de proceder a procedimientos quirúrgicos extensos y complejos. Si el dentista considera que, como consecuencia de los procedimientos dentales, la dieta del paciente va a verse modificada, debe comunicárselo al paciente previamente para que consulte con su médico posibles ajustes de su medicación. Los salicilatos incrementan la secreción de insulina y pueden potenciar el efecto de las sulfonilureas, originando una hipoglucemia. Por ello, la aspirina y los compuestos que la contengan, no deben prescribirse en pacientes diabéticos. Después de procedimientos dentales complejos,, es de suma importancia citar al paciente frecuentemente en el postoperatorio.
 La principal complicación a la que puede enfrentarse el profesional en el manejo clínico dental de un paciente diabético es la aparición de un episodio de hipoglucemia. Por ello, debe conocer perfectamente sus signos y síntomas así como las medidas a adoptar.
La principal complicación a la que puede enfrentarse el profesional en el manejo clínico dental de un paciente diabético es la aparición de un episodio de hipoglucemia. Por ello, debe conocer perfectamente sus signos y síntomas así como las medidas a adoptar.
Otras complicaciones frecuentes en el diabético son la aparición de infecciones, el retraso de la cicatrización y la disfunción de las glándulas salivares, que lleva a xerostomia y a sus consecuencias en el estado de salud oral.
OTRAS COMPLICACIONES
Es importante que el profesional conozca los principios básicos de las alternativas terapéuticas dentales en los pacientes diabéticos al objeto de optimizar su plan de tratamiento. Determinados conceptos aplicados a la población general pueden ser diferentes cuando se trata de un paciente diabético, especialmente si su patología de base no está controlada.
Material de la Campaña

Webinar
Webinar de la campaña «Salud Oral y Adolescentes» del Consejo General de Dentistas y la Fundación Dental Española